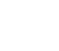緑内障




あらゆる病気と同様に、目の病気も早期発見・早期治療が重要です。特に目の病気は、症状を自覚する頃には、病気が進行していることが多く、見逃してしまっているケースが少なくありません。中でも、緑内障は、一度病気が進行してしまうと、自然に治ることがありません。物がぼやける、目がかすむといった異常を感じたら、まずは眼科を受診することをお勧めします。これが、早期発見・早期治療に繋がります。
目のトラブルを知らせる主な症状
-
●物がぼやける・目がかすむ
●目のかゆみ・目の痛み
●目やにが多く出る
●目の充血・腫れ -
●視力の低下
●物が歪んで見える
●視野が欠けている

緑内障は、視神経に異常が起こることで、目から入ってきた情報を脳に正確に伝えられなくなる病気です。その結果、脳で情報をうまく画像として認識することができなくなり、視力や視野(見えている範囲)に障害が起こります。緑内障には、いくつか種類がありますが、症状が進行すると、視野に見えない部分が少しずつ増えていく「視野欠損」という症状が現れます。日本では、約15人に1人の割合で発症しているとも言われており、中途失明に至る目の病気の第一位が緑内障です。
以前は、「あおそこひ」とも呼ばれ、失明に至る目の病気のひとつとして、恐れられてきましたが、治療技術が発展してきた近年では、適切な治療によって病気の進行を抑えることができるようになりました。

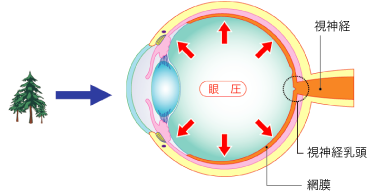
緑内障は、何らかの要因で眼圧が高くなることで視神経が圧迫され、圧迫された視神経の一部に障害をきたす病気です。網膜内にある視神経は、視神経乳頭で束状になって折れ曲がっていますが、曲がり目の部分は非常に弱いため、眼圧の上昇によって神経線維の一部が傷つくと、目から入ってきた情報を正確に脳に伝達することができなくなり、部分的に視野が欠ける症状(視野欠損)が現れます。一度傷ついてしまった神経線維は、再生することがないため、欠けてしまった視野を取り戻すことはできません。


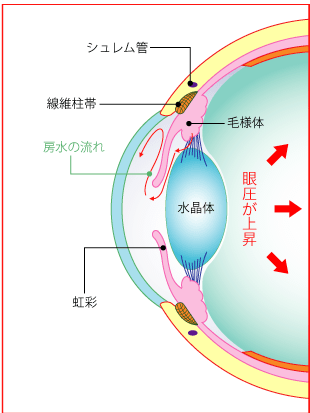
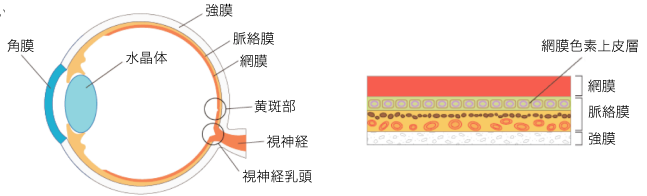
緑内障には、眼圧が大きく関係していますが、眼圧は眼球の丸い形を維持する役割を果たしています。眼球は、一番外側にとても丈夫な強膜という膜があります。一般的に白目とよばれる部分で、この中には、硝子体と呼ばれるゼリー状の組織があり、眼球の大半を占めています。また、強膜の前面には透明な膜である角膜とレンズの役割をする水晶体があります。
しかし、これらの組織だけでは眼球を丸く保つことはできません。眼球を丸く保つには、房水と呼ばれる透明な液体が大きく関係しており、主に2つの役割を果たしています。
まず1つ目が、眼内に栄養を運び、老廃物を排出 する役目で、もう1つが、眼圧を調整する役割を果たしています。ボールに空気をたくさん入れるとボールが固くなるように、房水の量によって眼球の方さが決まります。房水の生成と排出のバランスによって、眼球は内側から圧力がかかり、球体を保つことができています。日本人の正常な眼圧値は10~20mmHgで、平均眼圧値は14.5mmHgとなっていますが、房水の分泌と排出のバランスが崩れると眼圧が上下します。眼内の房水の量が多くなると、眼圧が上がり緑内障を引き起こす原因となります。

緑内障といっても、その原因や症状などに違いがあり、いくつかのタイプに分けられます。
大きく分類すると、眼圧の上昇によって引き起こされる緑内障と、眼圧の上昇を伴わない緑内障があります。他には、先天性の緑内障や、目の外傷や他の病気から引き起こされる緑内障などもあり、原因や症状によって治療法も異なりますので、まずは原因を調べるために検査を受けることが大切です。
■原発閉塞隅角緑内障
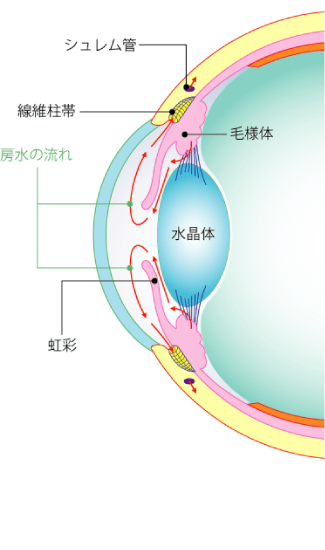
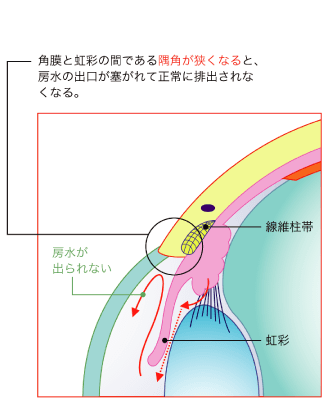
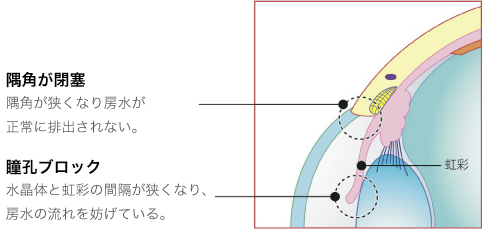
目の中では、眼圧を保つと同時に角膜や水晶体に栄養補給の役割を果たす房水と呼ばれる液体が絶えず生成・排出されています。房水は、毛様体で生成され、シュレム管から排出されます。角膜と虹彩の間には、隅角と呼ばれる房水が流れる部分があり、隅角が虹彩によって塞がれると、生成された房水は排出先を失い、眼圧が高くなります。これが原因で引き起こされる緑内障を原発閉塞隅角緑内障といいます。この原発閉塞隅角緑内障は、房水の流れが完全に止められてしまうため、眼圧が急激に上昇する特徴があり、「急性緑内障」とも呼ばれています。突然、症状が現れ、急激に症状が進行するため、発作から48時間以内に適切な処置を行わないと失明に至るケースもあり、非常に怖い目の病気のひとつとされています。この原発閉塞隅角緑内障は男性よりも女性のほうが多く、加齢とともにその有病率は増加していきます。
- ・長時間下向きになっていた時
・興奮した時
・目を酷使しすぎた時
・暗い所でものを見た時 - ・不眠
・過労
・過度なストレス
・散瞳薬を使用した後
- ・目に強い痛みが起こる
・眼のかすみ
・視力の低下
・虹視症(光の周りが虹がかって見える)
・頭痛 - ・吐き気
・目の充血
・角膜浮腫
・角膜混濁
・瞳孔の拡大
■原発開放隅角緑内障
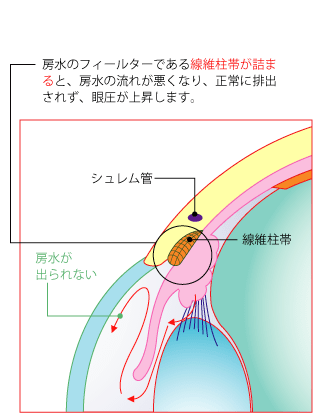
房水は「繊維柱帯」というフィルターの役割を果たす網目状の器官を通ってシュレム管から排出口されます。この線維柱帯が、房水に含まれる細胞のカスなどで詰まると、房水がうまく排出されず、眼圧が上昇します。これが原因で引き起こされる緑内障を原発開放隅角緑内障といいます。原発開放隅角緑内障は、遺伝が原因とも言われていますが、40~50代の近視の方や糖尿病を患っている方に多くみられます。この病気の怖いところは、頭痛や眼精疲労といった自覚症状しかなく、発見が遅くなるケースが多いことです。病気は、何年もかけて進行するため、視野欠損などの症状に気付きにくいのが特徴です。
・親族に緑内症の方がいる場合
・40~50歳代の近視の方
・糖尿病を患っている方
・眼精疲労 ・頭痛
■正常眼圧緑内障
眼圧が正常値であっても発症する緑内障が「正常眼圧緑内障」です。房水の流れが悪くなることで眼圧が上昇し、視神経を圧迫・障害することが緑内障の主な原因とされていましたが、日本人では、眼圧が高い緑内障よりも、眼圧が正常な範囲でありながら視神経が障害される「正常眼圧緑内障」が全体の7割を占めています。眼圧が正常であるため、以前の眼科検診では見逃されてきましたが、眼底検査と視野検査を併用して行うことで発見することができます。
発症のメカニズムについては、明確にはわかっていませんが、視神経の眼圧に対する耐性が弱いこと、視神経の血液循環が悪くなっていることなどが原因として考えられており、遺伝的要因もあるとされています。正常眼圧緑内障は、症状の進行が緩やかで、悪化するまでは痛みなどの自覚症状が現れないため、気付きにくいのが特徴で、症状を自覚した時にはすでに進行していることがあります。また、片目だけ視野が狭くなっていても、両目で生活していると病気に気付かないことが多く、正常眼圧緑内障を早期に発見するには、定期的に眼科検診を受診する以外に方法はありません。
●強度近視の方(眼鏡なしでは視力表の一番上が見えない)
●近親者に緑内障患者がいる方
●血圧が低めの方
●頭痛もちの方
●冷え性の方
■続発緑内障
続発緑内障は、ケガや病気、薬剤などの副作用によって眼圧が高くなって発症する緑内障です。ケガなどが原因で起こるものを「外傷性緑内障」といい、スポーツや格闘技、事故などで目に激しい衝撃が加わったことで、隅角が損傷して眼圧が上昇することで緑内障を引き起こします。ケガをした直後は、自覚症状がなくても、数年後に緑内障を発症する場合もあります。次に、病気が原因で発症する緑内障には、いくつか種類があります。糖尿病が原因で起こる糖尿病性網膜症は、網膜の血管が詰まることで出血を起こすことがあり、症状が悪化すると傷ついた毛細血管を補おうとする新生血管が増殖します。この新生血管によって隅角が塞がれると「血管新生緑内障」を引き起こします。他には、白内障で水晶体が膨張することで隅角が塞がれて起こる「水晶体融解性緑内障」や、ぶどう膜炎による「ポスナー・シュロッスマン症候群」、何らかの原因で目の中で出血をした場合に血液が房水の流れを妨げることで起こる「溶血性緑内障」などがあります。
また、薬剤などの影響によって引き起こされる緑内障は、ステロイド剤の副作用によって房水が排出されにくくなることで発症することから「ステロイド緑内障」ともよばれています。ただし、ステロイド剤の投与を中止するにあたっては、治療中の病気の状態について主治医と十分に相談してから行う必要があります。
続発緑内障については、原因となっている病気が改善すると、その多くは進行を止めることが期待できます。
- ●目に強い衝撃を受けた方
●糖尿病と診断された方
●ぶどう膜炎と診断された方 - ●網膜疾患と診断された方
●ステロイド剤を投与している方
緑内障は中途失明原因の第一位の目の病気です。

緑内障は、視神経に関係する目の病気です。特に40歳を過ぎると緑内障や白内障など目の病気にかかりやすくなります。すこしでも目に少しでも異常を感じたら、早めに眼科を受診して検査を受けることが早期発見のポイントです。目の異常を自覚する症状としては、疲れ目やかすみ目といった症状が一般的ですが、目を休ませても症状が続く場合は、何らかの病気が疑われます。自分では、「ちょっと疲れただけだろうと」思いがちですが、実際には目の病気が進行している場合があります。特に、緑内障は放置すると失明に至ることがありますので、次のような場合は早めに眼科を受診する必要があります。

■物がぼやけて見える、かすんで見える
一般的には眼精疲労が疑われますが、症状が続く場合は、角膜、虹彩、水晶体、硝子体、網膜、視神経の病気を発症している場合があります。
■視野が狭くなる、物の一部が見えない
両目で見ていると気付きにくいのですが、片目で見ると症状に気付く場合があります。見える範囲が狭くなるのが「視野狭窄」、視界に見えない部分がある場合は「視野欠損」が疑われます。これらの症状は、脳こうそくや脳腫瘍といった病気が原因で起こる場合と、緑内障や網膜剥離といった網膜の病気が関係していることがあります。
■光の周囲に虹が見える(虹視症)
蛍光灯などの光源の周囲に虹がかかっているように見えるのが虹視症です。虹視症は、角膜や水晶体に問題があると起こる症状ですが、緑内障で角膜に濁りが生じている場合にも同様の症状が現れます。

■急激な強い目の痛み
突然の目の痛みは、眼圧が急激に高まって起こっている恐れがあります。激しい頭痛や吐き気などを伴っている場合は、急性緑内障が疑われます。前日までは何も異常を感じていなくても、突然症状が現れますので、すぐに眼科で検査を受ける必要があります。急性緑内障の場合、48時間以内に適切な処置をしないと失明に至る危険もあります。

当院では、様々な検査機器を使って詳細な検査を行います。緑内障を診断するために行う主な検査を紹介します。

物を見る能力を測定する検査で、眼科で行われている最も基本的な検査です。ランドルト環(Cのマーク)を見て、開いている方向がどの程度まで視認できるかを測定します。メガネやコンタクトレンズを外した裸眼視力と、メガネやコンタクトレンズをつけた矯正視力を測定します。視力検査の結果は、1.5などの数値で表しますが、両目で0.7以上あれば日常生活に問題がないとされています。

目に帯状の光を当てて、眼科用顕微鏡で目の異常を調べます。この検査では、まぶた、角膜、結膜、虹彩、水晶体などを観察して病気の有無を診断します。
瞳孔から眼底を観察して、網膜の血管や神経の状態を観察します。検査の際は、部屋を暗くして目に光を当て、レンズで眼底を拡大して緑内障や網膜疾患、眼底出血などの病気がないか診断します。
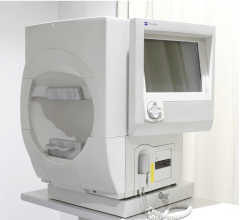
緑内障が疑われるときは必ず行う検査で、視野に異常がないかを調べる検査です。
検査は、視野測定装置を使用して行いますが、丸く開いた窓の中にある中心を見たまま、その周囲に現れる光の点を確認できた時にボタンを押します。この検査によってどの部分の視野に問題があるか、どの程度の視野が欠けているかを調べます。






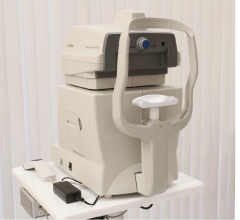
検査機器から発射される風を目に当てることで、眼球が適切な弾力を保っているかを測定します。眼圧が高すぎると緑内障などの病気が疑われます。逆に眼圧が低すぎると網膜剥離などが疑われます。なお、日本人の正常な眼圧値は10~20mmHgで、平均眼圧値は14.5mmHgとなっています。
房水が排出される際の通り道である隅角の広さを調べる検査です。点眼麻酔をして特殊なコンタクトレンズを着けて検査を行います。
(ひかりかんしょうだんそうけいけんさ)

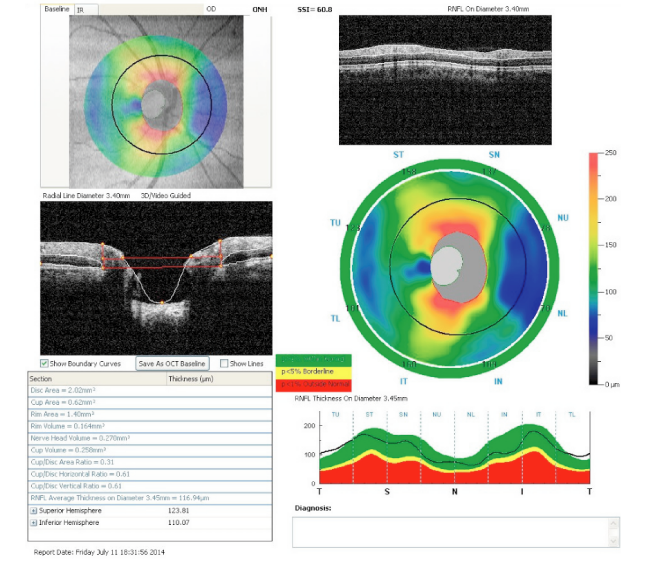
OCT検査は、網膜の断面画像を撮影できる検査で、光学顕微鏡に近い精度の画像を得ることができる非常に画期的な検査です。従来の検査では網膜を平面的にしか観察できませんでしたが、このOCTの登場により、網膜を断面で見ることができるようになったことで、網膜のむくみの程度や出血の範囲・深さ、視神経の状態などを観察できるようになりました。
このOCT検査は、国内でも導入している施設が少ないため、検査を受けられる施設が限られていますが、網膜疾患や緑内障の診断とても有用で、治療方針の決定や、治療効果、治療経過について、より正確な診断を行うことができます。


緑内障の治療
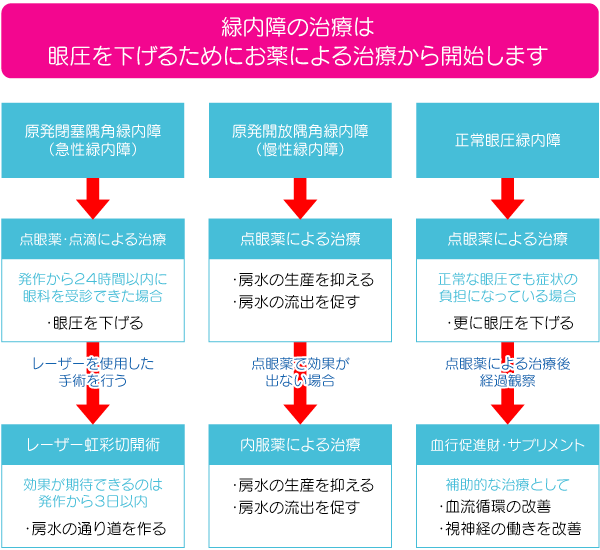
緑内障には、いくつかのタイプがありますが、正常眼圧緑内障以外は、眼圧の上昇が原因で視神経が障害されて視野が欠けていく病気です。傷ついてしまった視神経や欠けてしまった視野は、元に戻ることはありません。緑内障の治療は、上昇した眼圧をコントロールして、出来る限り病気の進行を食い止めることが最大の目標です。

急性緑内障である「原発閉塞隅角緑内障」の薬物治療は、応急処置として激痛を抑えるために眼圧を下げるものです。発作が始まってから24時間以内に眼科を受診できた場合、すぐに眼圧を下げるために点眼薬か点滴による治療を行います。その後、再発を防止するためにレーザー治療もしくは手術を行います。
症状が急速に進行しない「原発開放隅角緑内障」などの慢性的な緑内障は、目標とする眼圧値を決めて、点眼薬による治療を行い、房水の量を調節します。点眼薬による治療で効果が薄い場合は、内服薬による治療を行います。それでも治療の効果が思うようにあがらない時は、レーザーによる治療を行います。眼圧の上昇が見られない「正常眼圧緑内障」は、正常な眼圧でも視神経の負担が疑われるため、点眼薬によってさらに眼圧を下げながら、経過を観察します。また、血液循環の改善や視神経の働きを助けるために、血行促進剤やビタミン剤などを処方するケースもあります。
緑内障の治療に使用する点眼薬は、主に3つの種類に分けられます。上昇した眼圧を下げるために、1種類の点眼薬から治療を開始して、その効果を観察しながら、別の点眼薬と組み合わせたり、薬の変更を行います。
<交感神経作動薬>
交感神経は、体を活発に活動させる働きを担っています。この交感神経を刺激することによって、房水の生産を抑えます。
<β遮断薬>
自律神経のβ受容体と結びつくことで、交感神経の働きを抑制して、房水の生産を抑えます。
<副交感神経作動薬>
体を沈静化させる副交感神経に働きかけることで、房水の排出を促します。
<プロスタグランジン製剤>
プロスタグランジンは、房水の排泄を促進させる作用を持つ生体内の物質です。
<αβ遮断薬>
α遮断薬は、毛様体筋を収縮させることで、房水の排出を促す効果があり、β遮断薬は毛様体から分泌される房水の生産を抑える効果があります。
■正しい点眼薬の使い方
緑内障治療に使用する点眼薬は、効果が強いため、点眼する量や回数をきちんと守ることが大切です。また、「目の痛みが無くなった」「眼圧が下がった」といった自己判断で点眼を中止したり、点眼回数や点眼量を変えることは非常に危険です。眼圧のコントロールを止めてしまうと、緑内障が進行して視野欠損や視野狭窄が確実に進みます。処方された点眼薬は、指示通りに使用して、経過観察をしていくことが緑内障治療には不可欠です。
点眼薬の容器は、親指と中指ではさみ、人差し指で底を押さえます。
点眼する方の目の下まぶたを下方に引っ張り下げます。
点眼薬は、1滴で効果があります。必要以上に使用すると
副作用を招きやすくなります。

点眼直後に、まばたきをすると涙で薬が流されてしまいますので、
目を閉じて目頭付近を軽く押さえて目薬を目に行きわたらせます。
■■■注意■■■■
※目薬が肌などに付いてしまったら、ティッシュなどで拭き取ってください。
薬剤の影響で肌が黒ずんでしまうことがあります。
※複数の目薬を使用する時は、5分以上の間隔をあけて使用してください。
※点眼容器の先端が、直接目に触れないように注意してください。
点眼薬の治療で効果が薄い場合は、内服薬による治療を併用します。緑内障の治療に使用する内服薬は、「炭酸脱水素酵素阻害薬」といい、房水の生産を抑制する効果があります。
点眼薬よりも内服薬の方が効果が高いとされていますが、内服薬は副作用が見られるため、量や服用期間には制限があります。一定期間服用しても効果が見られない場合は、手術による治療を行います。
<主な副作用>
・発疹 ・手足のしびれ ・発熱 ・吐き気 ・食欲不振 ・頻尿 ・尿管結石
緑内障は、上昇した眼圧をコントロールするために薬物療法から治療を開始しますが、点眼薬や内服薬で思うような効果が期待できない場合は、手術による治療を選択します。閉塞隅角緑内障は、房水の排出口となる隅角が塞がっているため、約9割が最初から手術を選択することになります。手術には、メスを使った外科的手術とレーザーによる手術があります。レーザーは、患者様の負担が軽いのが特徴ですが、レーザー手術で効果が得られないときは、外科的な手術を選択します。
レーザーを使用した手術は、点眼麻酔で行います。手術時間は10分程度で終了しますので、負担も少なく手術当日にご帰宅いただけます。
■虹彩切開術
この手術は、原発閉塞隅角緑内障に行う手術です。原発閉塞隅角緑内障は虹彩と水晶体がくっついて、房水の通り道を塞いでいるため、レーザー光線で虹彩に1mm程度の小さな穴を開けることで、房水が通る新たなバイパスを作ってあげます。しかし、光彩切開術は時間との勝負で、効果が期待できるのは、発作から3日以内がリミットです。3日以上経過すると、虹彩と水晶体が癒着を起こし、手術の効果が得られません。また、原発閉塞隅角緑内障は、片目だけに発症することが多いのですが、もう片方の目にも発症する恐れがあるため、予防的な処置として両目に処置を行います。この手術には、虹彩炎や角膜混濁といった合併症が生じることがあります。また、角膜と虹彩の距離が近すぎると手術ができないことがあります。
レーザーによる緑内障治療「虹彩切開術」
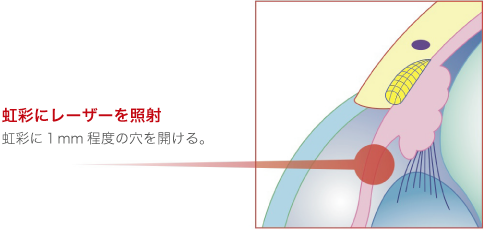
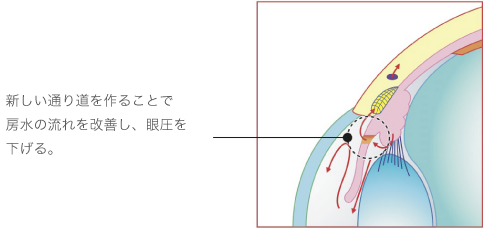
レーザーによる「虹彩切開術」を行うことで、眼圧が下がり、緑内障の進行を抑制する
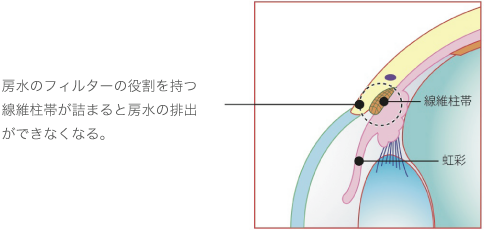
■線維柱帯形成術
この手術は、原発開放隅角緑内障に行う手術です。房水の排出口であるシュレム管の前伊には、フィルターの役割を果たす「線維柱帯」いう網状の組織があります。原発開放隅角緑内障は、線維柱帯が詰まることが原因で発症するため、この線維柱帯にレーザーを照射して、房水の通りを改善します。手術は5分~10分程度で終了し、副作用もほとんどありません。
手術後1~2年程度で効果が薄れることがありますので、その場合は再手術を行います。
レーザーによる緑内障治療「繊維柱帯」
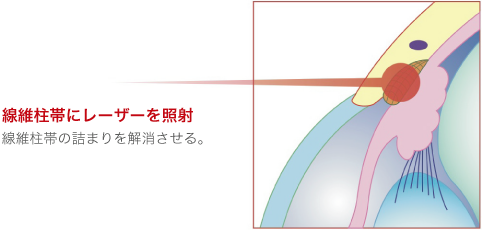
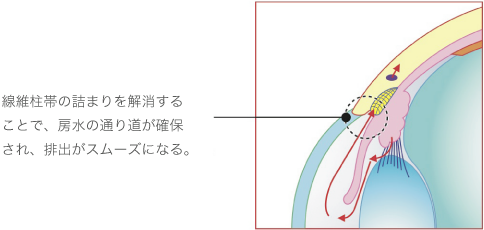
レーザーによる「線維柱帯形成術」を行うことで、眼圧が下がり、緑内障の進行を抑制する
外科的手術は、患者様への負担が大きいいのですが、薬物治療やレーザー手術で、効果が得られない場合は、メスを使用する外科的手術を行います。外科的手術にはいくつかの種類があります。
■線維柱帯形切除術
強膜を一部切り取って、房水の新しい排出口を作ります。
■線維柱帯形切開術
線維柱帯の詰まっている部分を切り開いて、房水の流れを改善させます。
■隅角癒着解離術
虹彩と隅角の癒着をはがして、房水の流れを改善させます。
■毛様体破壊術
房水を分泌する毛様体を破壊して、房水の生産量を減らします。
■インプラント手術
房水を吸収させる器具と人工チューブを取り付けて、房水の通り道を作ります。

緑内障は、日本人の中途失明原因の第一位の病気です。昔は「緑内障=失明」と言われていましたが、医学の進歩によって大半の方は視野と視力を維持できるようになりました。
緑内障で最も大切なことは、早期発見、早期治療、そして定期的にきちんと眼科を受診して治療を継続していくことです。目の痛みなどの自覚症状が改善されると、治療に対する意識が薄れてくることがあります。自己判断で点眼を中止したり、点眼回数や点眼量を変えてしまうと病気が進行しますので、医師の指示に従って定期的な経過観察を続けていくことが大切です。


40歳を過ぎると、緑内障に限らず様々な目の病気が起きやすくなってきます。目は外からの情報を80%入手する大切な器官です。大切な目を守るためにも、いつでも相談できる「目の主治医」を持つことも病気の早期発見につながります。
監修者

最新記事
- 2024年5月26日ICL手術の費用について|眼科専門医が解説
- 2024年5月25日ICLとは|手術の方法や特徴について眼科専門医が解説
- 2024年5月25日ICLとレーシックどっちがいい?|眼科専門医が解説
- 2024年4月15日白内障手術を受ける際のレンズの選び方とは?|眼科専門医が解説